As enfermidades dos órganos xenitais externos son a patoloxía agresiva máis común na actualidade. Por exemplo, a infección polo VPH é asintomática durante moito tempo e pode ter consecuencias graves. Certas cepas do virus poden provocar cancro de recto, vaxina e cérvix. Polo tanto, é importante facer o diagnóstico de xeito oportuno e comezar o tratamento adecuado.
Que é o VPH?
O virus do papiloma humano é unha infección común do tracto xenital. Este patóxeno ocorre en case cada sexto habitante do planeta. Cando está infectado, o patóxeno entra nas células epiteliais e interrompe o proceso de división, o que activa o desenvolvemento de varias enfermidades. Na maioría das veces o virus infecta os órganos do sistema xenitourinario, a rexión anorectal. Enfermidades que ocorren durante a infección polo VPH:
- A formación de verrugas xenitais.
- Desenvolvemento da papilomatosis respiratoria.
- Dano aos xenitais co desenvolvemento dun proceso tumoral.
Case o 70% da poboación é portadora do patóxeno sen manifestacións clínicas da enfermidade. A reinfección tamén é posible durante a vida. Porque non todos os que tiveron infeccións polo virus do papiloma desenvolverán resistencia ao virus.
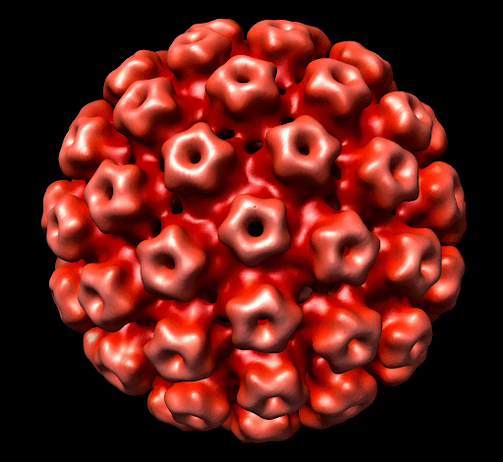
Tipos de VPH
Actualmente hai máis de 100 tipos de HPV coñecidos. Algúns deles son relativamente seguros para a saúde humana, mentres que outros poden activar o desenvolvemento do proceso oncolóxico. A maioría dos signos clínicos da enfermidade non aparecen nos estadios iniciais. Normalmente os primeiros síntomas aparecen despois da exposición a factores provocadores.
Segundo a actividade oncolóxica, estes virus divídense nas seguintes categorías:
- Alto risco de cepas oncoxénicas (18, 16, 31, 33, etc. )
- Cepas de baixo risco oncoxénico (6, 11, 32, 40-44, 72)
As cepas de virus pouco oncoxénicas levan á aparición de verrugas e papilomas da pel na superficie do corpo.
As cepas moi oncoxénicas fan que se formen verrugas xenitais na zona anoxenital, na superficie do cérvix nas mulleres e no pene nos homes.
A exposición a longo prazo de 16, 18, 31, 33 tipos de virus ao corpo pode provocar displasia cervical e unha enfermidade máis grave: o cancro de colo uterino.
Non obstante, aínda coa presenza de VPH no corpo cun alto risco de enfermidade oncoxénica, a patoloxía oncolóxica non sempre se desenvolve. Se se dirixe a médicos expertos de xeito oportuno para o tratamento diagnóstico e seleccionado correctamente, nunca pode estar exposto a manifestacións clínicas perigosas do virus do papiloma humano.
Como se pode infectar?
Mulleres e homes están igualmente infectados por este patóxeno.
A principal vía de transmisión considérase sexual. Normalmente, o VPH infectase despois da primeira relación sexual, pero tamén se distinguen outras formas de transmitir infeccións:
- Vertical. É dicir, ao atravesar a canle de parto dunha muller infectada con VPH, o recentemente nado pode infectarse.
- Autoinoculación. A autoinfección (transmisión dunha parte do corpo a outra) é posible durante a depilación ou o afeitado.
- Contacto e fogar. O virus do papiloma humano permanece viable no ambiente durante algún tempo. Polo tanto, poden infectarse despois de visitar lugares públicos (baño, ximnasio, piscina).
- Contacto. Posible infección pola superficie da ferida na pel ou nas membranas mucosas (abrasións, feridas, contusións).
- Sexualmente. A vía de infección máis común.
Calquera pode ter unha infección viral. Para obter un diagnóstico oportuno, é preciso someterse a exames preventivos cun médico para determinar os primeiros síntomas da patoloxía.
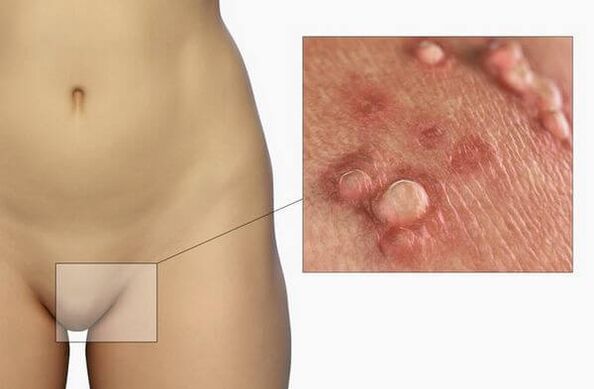
As principais manifestacións da infección
A presenza de infección polo virus do papiloma non pode ter manifestacións clínicas durante moito tempo. O período de incubación da enfermidade pode durar varios anos, durante os cales o paciente pode infectarse con varios tipos de virus. Os signos dunha infección polo VPH só se poden observar despois da exposición a factores provocadores (inmunodeficiencia, hipotermia, situacións de estrés). Na maioría dos casos, despois desta infección, a autocuración prodúcese dentro de 1-2 anos, pero nalgúns pacientes a patoloxía crónica.
A enfermidade pode manifestarse con tales formacións:
- Verrugas xenitais (verrugas xenitais). Exteriormente, trátase de crecementos papilares de forma similar á coliflor ou a un peite. Son de cor carne ou rosa e poden ser simples ou múltiples. Poden formarse en calquera lugar, pero atópanse máis comúnmente na pel e no revestimento xenital. As formacións caracterízanse por un baixo potencial oncoxénico. Raramente convértense en neoplasias malignas e normalmente non causan molestias ao paciente.
- Verrugas planas. Teñen unha estrutura característica: non sobresaen sobre a superficie da membrana mucosa do órgano afectado. Estas formacións teñen un alto potencial oncolóxico e, polo tanto, requiren un diagnóstico máis exhaustivo. Xeralmente localizado na membrana mucosa das paredes da vaxina, uretra, cérvix. É necesaria unha biopsia para diagnosticar o tipo de condiloma.
- Displasia. Caracterízase por unha violación da estrutura diferenciada do tecido. Moitas veces hai células atípicas que poden levar ao desenvolvemento dunha patoloxía oncolóxica.
- Require unha observación atenta e, se é necesario, corrección cirúrxica.
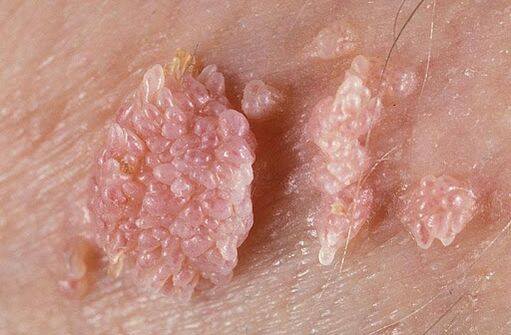
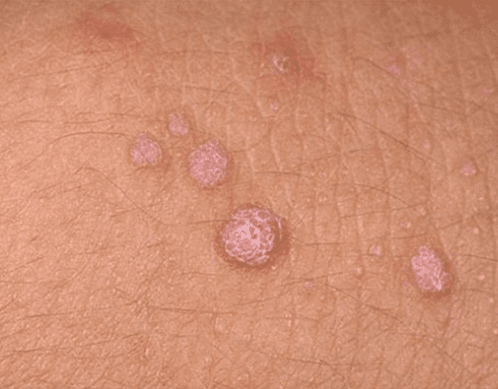
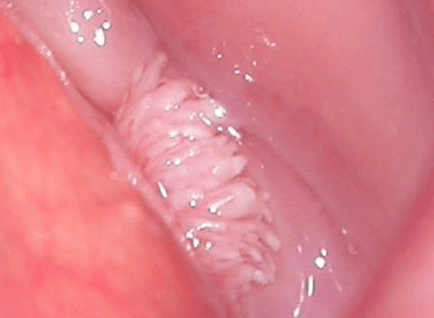
Cada un das formas de patoloxía debe ser coidadosamente controlado por un médico. Para reducir o risco de desenvolver un proceso oncolóxico, recoméndase eliminar tales crecementos na pel e nas mucosas.
Diagnóstico de VPH
É necesario diagnosticar gradualmente a presenza de VPH. Para iso utilízanse varios estudos físicos, de laboratorio e instrumentais.
- Exame por un médico. Pode axudar a identificar a presenza de verrugas. Se se atopan verrugas xenitais, hai que examinar o cérvix. A uretoscopia tamén é posible.
- Colposcopia. Realízanse probas específicas con solución de ácido acético e iodo. Coa súa axuda, pode determinar a presenza de células atípicas, signos de infección por VPH e cancro de cérvix.
- Exame citolóxico. As probas de Papanicolau tómanse no revestimento cervical. Trátase dunha proba de detección da presenza de lesións precancerosas e células cancerosas na parede da vaxina ou o colo do útero.
Tamén se pode facer un exame histolóxico de tecidos para identificar enfermidades de transmisión sexual, que a miúdo están asociadas á infección polo VPH. O método PCR ten un alto valor de diagnóstico. Pode usarse para identificar a cepa do VPH.
Tratamento do VPH (virus do papiloma humano)
É imposible eliminar completamente o virus do corpo do paciente. O médico só pode tratar as consecuencias da vida do axente infeccioso. Como terapia xeral, pódense usar axentes sintomáticos, antivirais e medicamentos que estimulan os procesos inmunes.
Para combater os diferentes tipos de verrugas xenitais pódese usar o seguinte:
- Criodestrución, electrocoagulación, cauterización cun láser ou produtos químicos. Tales métodos son eficaces para desfacerse das verrugas xenitais.
- Os métodos de tratamento electrocirúrxico úsanse para eliminar a zona afectada na superficie do colo do útero (displasia, condiloma).
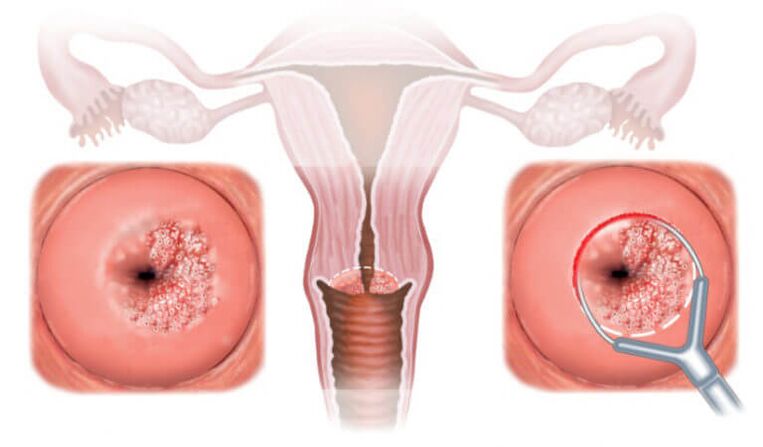
Prevención do VPH
Utilízanse varios métodos para previr o desenvolvemento da enfermidade. Os máis eficaces son:
- Relacións monógamas. Só tes relacións sexuais con alguén ao que es a única parella sexual. Este método protexerao de todas as infeccións de transmisión sexual, incluído o VPH.
- O uso de anticonceptivos de barreira. É sinxelo, accesible, pero non sempre 100% a proba de infección. O paciente pode infectarse co virus aínda que a pel danada entre en contacto coa zona.
- Revisións periódicas. Un xinecólogo debe revisar as nenas regularmente. Isto permitiralle identificar os primeiros signos da enfermidade e comezar o tratamento de xeito oportuno.
- Vacinación. É un método preventivo eficaz e cómodo. As vacinas pódense facer tanto para homes como para mulleres. A vacinación máis efectiva dáse antes da actividade sexual (permítese o uso a partir dos 9 anos). Ou persoas que sexan activas sexualmente sen contraindicacións.
Se sospeita da presenza de infección ou das primeiras manifestacións da enfermidade, é importante consultar a un médico para obter un diagnóstico de calidade e un tratamento oportuno.
























